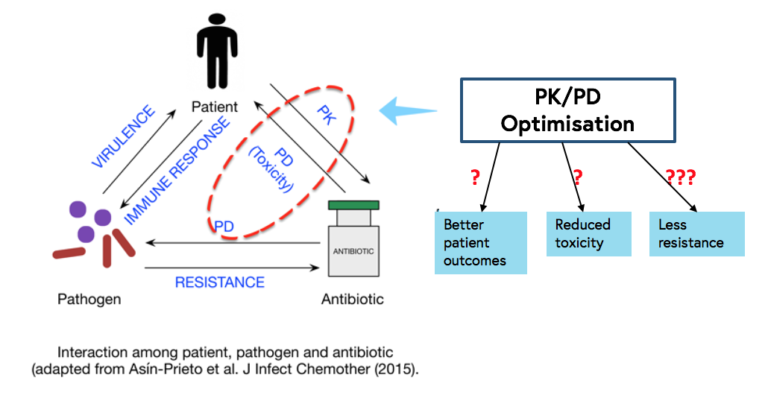
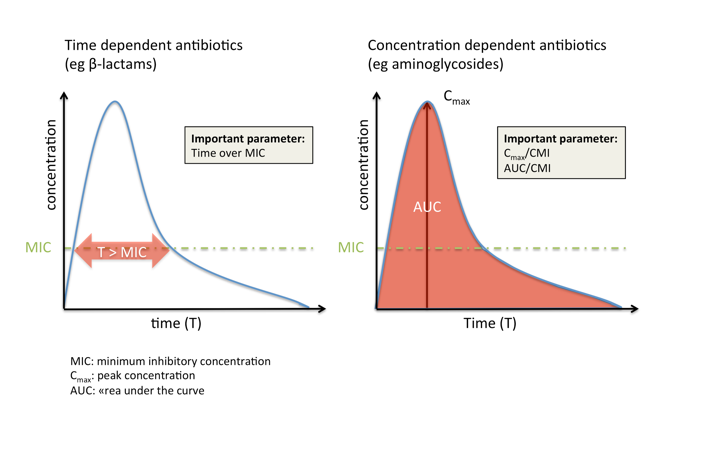
Home / Healthcare & Medicine / Antimicrobial & Antibiotic Resistance / 抗菌素管理: 管理抗生素耐药性 / 抗菌药物的药代动力学 (PK)

Reach your personal and professional goals
Unlock access to hundreds of expert online courses and degrees from top universities and educators to gain accredited qualifications and professional CV-building certificates.
Join over 18 million learners to launch, switch or build upon your career, all at your own pace, across a wide range of topic areas.